应激反应将生存优先于不太重要的生理功能,包括生长和繁殖。所以当人体失去压力调节能力时,我们的生殖能力会受到抑制,这个能力反应在生理上即我们是否能够正常的调节肾上腺素的水平,做到“收放自如”,如果压力升上去,皮质醇水平迟迟降不下来,那么我们就会处于慢性压力状态下,持续的高皮质醇水平即会抑制生殖力。这种状态不仅影响卵母细胞成熟度,同时也会影响子宫内膜容受性。
今天这篇论文非常细致的剖析了人体调节压力的核心生物机制—HPA轴即下丘脑-垂体-垂体-肾上腺轴的功能失衡,如何介导生殖力下降。
也希望这篇文章帮助大家理解,我们中心为什么辅助试管备孕时需要评估肾上腺功能和做皮质醇水平分析,这是因为医生希望评估我们的HPA轴水平,尽量在整个备孕周期介入HPA轴治疗,防止促排周期可移植胚胎数不足或移植失败。
应激与HPA轴:平衡稳态和生育能力
摘要
有机体的生殖适宜性对环境敏感,综合了其栖息地内的资源可利用性、生态因子和危险因素。挑战生物体环境的事件激活中枢应激反应系统,其主要由下丘脑-垂体-垂体-肾上腺轴(HPA)轴介导。
HPA轴的调节功能支配心血管和代谢系统、免疫功能、行为和生殖。通过各种应激源激活HPA轴主要抑制生殖功能,并能够改变胎儿发育,赋予子宫内经历的压力的生物记录。临床研究和实验数据表明,应激信号可以通过直接作用于大脑、性腺和胚胎组织来介导这些效应。
本文综述了HPA轴的应激激活影响生育能力和胎儿发育的机制。

什么是应激反应?
压力通常被定义为一种真正的或感知到的对内环境稳定的威胁状态,可能会挑战生物体的健康[1]。为了恢复平衡状态,生物体激活了一系列复杂的反应,涉及内分泌、神经和免疫系统,统称为应激反应[2]。
应激反应将生存优先于不太重要的生理功能,包括生长和繁殖。下丘脑-垂体-垂体-肾上腺轴(HPA)由下丘脑、垂体和肾上腺组成,调节机体对压力的适应性反应[1 ]。HPA轴的激活触发下丘脑室旁核(PVN)中的神经元释放促肾上腺皮质激素释放激素(CRH)和精氨酸加压素(AVP),刺激垂体前叶分泌和分泌促肾上腺皮质激素(ACTH)〔3〕。作为回应,ACTH诱导糖皮质激素(人的皮质醇和啮齿动物的皮质酮)、盐皮质激素(醛固酮)和肾上腺雄激素的合成和分泌,这些激素从肾上腺皮质释放到血液循环中[3,4]。皮质醇水平的升高抑制了经典的内分泌负反馈回路中CRH和ACTH的进一步释放,这使得HPA轴在急性激活后恢复到生理状态。
作为生理适应应激的一部分,HPA轴介导下丘脑-子宫腺-性腺轴(HPG)轴的功能,它负责生殖器官的成熟和生物体的生殖能力。HPG轴通过内分泌信号控制生殖系统,起源于下丘脑分泌促性腺激素释放激素(GnRH)。GnRH刺激垂体促性腺激素细胞合成和释放卵泡刺激素(FSH)和黄体生成素(LH)。反过来,FSH和LH作用于卵巢,调节卵母细胞成熟、排卵和类固醇激素生产[5]。激活素、抑制素和卵巢产生的类固醇激素(雌二醇和孕酮)反馈调节促性腺激素的分泌[6]。应激信号影响HPG轴的各级(7)。例如,高水平的糖皮质激素对GnRH神经元、垂体促性腺激素和性腺有抑制作用[7,8]。
本文简要介绍了应激激素的信号转导机制,综述了近年来人们对应激对生育的影响的研究进展,并讨论了目前描述应激在子宫发育过程中长期影响的证据。
激素信号转导机制
糖皮质激素,因其对葡萄糖代谢的影响而得名,是代谢稳态、心血管系统、细胞增殖和存活、生长、认知和行为、免疫功能和生殖的关键调节因子[9]。由于其强大的抗炎和免疫抑制作用,糖皮质激素经常被用于临床应用和非处方药。事实上,据估计,1.2%的美国人口,或大约360万人,使用治疗性糖皮质激素〔10〕。糖皮质激素的药理和细胞作用是由糖皮质激素受体(GR)介导的,GR是配体依赖性转录因子核受体超家族的一员。与核受体超家族的其他成员类似,GR具有由三个不同功能域组成的模块化结构:氨基末端反式激活域、中心DNA结合域和羧基末端配体结合域。在DNA结合结构域和配体结合结构域之间存在一个柔性铰链区,该区域为基因组相互作用提供了结构柔性,并包含核定位信号。
GR能够在细胞质和细胞核之间主动穿梭,以响应配体的结合。在缺乏内源性配体或合成糖皮质激素(如地塞米松、倍他米松、氢化可的松、强的松)的情况下,GR主要存在于细胞质中,作为一个大的多蛋白复合物的一部分,该复合物包括伴侣蛋白(热休克蛋白(hsp)90、hsp70和p23)和FK506家族的免疫亲合物(FK506结合蛋白质(FKBP)51和FKBP52)[11,12]。配体结合诱导构象变化,促进GR的核积累,并允许与特定的基因组位点和其他转录调控因子相互作用。GR与DNA序列的结合被称为GR反应元件(GREs),是最常被描述的GR-CDNA相互作用[13]。GRE序列是由三个核苷酸间隔区(agaacannngttct)分离的两个六聚体半位点。与DNA结合的GR促进染色质的重塑,促进共调节因子的募集,并刺激转录的启动。
GR还可以结合具有不太明确的一致序列(CTCC(n)0-2GGAGA)的阴性GREs(nGREs)[15]。GR与nGREs的结合通过共抑制因子的招募导致转录抑制。GR还可以通过与其他转录因子的相互作用介导基因转录,无论是否与DNA接触。细胞对糖皮质激素反应的性质和程度取决于配体的剂量和类型、GR的翻译后修饰、co调节因子的相对丰度、染色质环境和GR结合的DNA序列[16]。
糖皮质激素和盐皮质激素都与盐皮质激素受体(MR)结合,尽管受体的占有率由11-羟基类固醇脱氢酶(HSD)酶、11-HSD1和11-HSD2决定。糖皮质激素对MR的亲和力提高了10倍,但在表达bothMR和11 -HSD2的组织中,皮质醇被分解成一种不活跃的代谢物,允许醛固酮与MR结合[17]。与GR一样,MR也属于配体依赖性转录因子的核受体超家族,通过反式激活或反式抑制来调节基因转录,以响应其与不同MR相互作用蛋白的关联[18]。MR的组织分布比GR更为局限,主要见于肾脏、结肠、心脏、大脑的某些区域和生殖道的各种组织(The Human Protein Atlas)。在生理条件下,MR的功能是调节离子和液体的转运,以维持渗透和血流动力学的稳态。然而,磁共振信号也被认为是必要的认知反应的压力,并调解记忆存储的煽动事件和促进行为适应[19]
应激对整个HPG轴上的影响
应激介导的GnRH释放抑制在鱼类、鸟类、啮齿动物、家畜和人类等物种中已被证实[20–22]。在绵羊中,急性应激(隔离、运输、内毒素注射、实验性低血糖或输注皮质醇)抑制GnRH和促性腺激素释放[23 ]。这些作用是通过抑制GnRH和GnRH受体(GnRHR)的合成,破坏垂体释放LH,增强促性腺激素抑制激素(GnIH;哺乳动物原基因Rfrp3)神经元的功能而介导的[21,23–C25]。
小鼠和大鼠的束缚应激导致下丘脑RFRP3表达增加,与皮质酮循环水平升高和HPG轴功能下降有关[26,27 ]。有趣的是,利用巨细胞病毒(CMV)启动子驱动的病毒载体沉默雌性大鼠的Rfrp3表达,阻止了应激诱导的生殖功能障碍[27]。固定化应激对雌性小鼠的影响也被证明降低了GnRH介导的LH合成和分泌[28]。小鼠垂体促性腺激素细胞系染色质免疫沉淀分析表明,GR以GnRH依赖的方式进入LHb启动子。在心理社会应激后的小鼠中也发现了LH激增的抑制作用[29]。
绝经后妇女的严重疾病和创伤性脑损伤与LH和FSH水平降低有关[30,31]。这些数据进一步支持了应激对生殖功能的抑制作用。研究了糖皮质激素对大鼠LH分泌的影响。已经证明雌性大鼠垂体细胞分泌LH和FSH在体外对糖皮质激素治疗有不同的反应性[32]。LH的基础分泌受到抑制,而FSH的基础分泌得到增强。其他研究也强调了基础周期高FSH:LH比率(可能低LH水平)对卵泡发育和卵母细胞质量的负面影响[33]。在体内,暴露于慢性皮质酮的小鼠表现出明显的LH水平降低,这与下丘脑的神经元激活被破坏和垂体促性腺激素细胞的基因表达被破坏有关[34]
CRH破坏生殖功能的能力,特别是在没有肾上腺和/或性腺来源的循环类固醇的情况下,也被检查过。在一项将绵羊CRH急性注射到切除性腺、肾上腺切除的雌性大鼠侧脑室的研究中,显示了一种与LH(而非FSH)分泌的快速和长期剂量相关的抑制[35]。此外,在交配后的前12天,雌性大鼠每天注射CRH会导致40%的妊娠中断[35]。这些结果表明CRH对生殖功能有负面影响。动情前期大鼠的束缚应激使血浆中LH和FSH浓度急剧升高,CRH受体1(CRH-R1)抑制剂阻断了这种升高[36]。在这个范例中,应激对HPG轴的刺激作用可能会影响压力暴露的时机。研究了外源性CRH对女性脉动性促性腺激素分泌的影响以及内源性阿片肽在这一现象中的作用。黄体中期的CRH输注导致血浆LH和FSH水平显著降低[37]。血浆LH和FSH浓度在CRH输注结束后不久恢复到基础水平,观察到CRH输注并没有改变促性腺激素对GnRH的反应[37]。应激对生殖功能的破坏作用可能与内源性CRH水平升高导致促性腺激素分泌减少有关。
对女性生殖道器官的影响
应激诱导的糖皮质激素水平已被证明会损害卵母细胞的能力。暴露于慢性热应激的猪显示,编码类固醇生成酶的基因的卵巢表达发生改变,并通过胰岛素介导的磷酸肌醇3激酶(PI3K)途径增加信号传导[38]。与胰岛素信号传导增强相关的疾病(如肥胖和多囊卵巢综合征)也与生殖功能障碍相关[39]。热应力也能改变卵泡液成分,改变卵母细胞微环境[40,41]。在小鼠中,卵母细胞能力的损伤程度取决于束缚应激的严重程度,在长期应激后发现更大的影响[42]。雌性大鼠外源性暴露于糖皮质激素导致生长因子水平降低,雌孕激素比值发生变化[43]。皮质酮暴露诱导卵巢上皮细胞凋亡,导致卵泡液中生长因子水平和雌孕激素比值下降,FasL升高,损害卵母细胞发育潜能。糖皮质激素对人卵母细胞的影响也已被评估[44]。研究了卵泡内糖皮质激素水平与体外受精妇女卵母细胞成熟和成功受精的关系。据报道,未受精卵母细胞的卵泡液中皮质醇的水平显著高于含有成功受精卵母细胞的卵泡液中皮质醇的水平[44]。这表明高水平的糖皮质激素对卵母细胞受精能力有负面影响。
束缚应激通过几种机制损害雌性小鼠的生育能力(图1)。交配的雌性小鼠由于受到束缚应激,糖皮质激素水平升高,显示输卵管明显凋亡,胚胎发育不良,每只小鼠的囊胚较少[45]。与对照组相比,怀孕小鼠的束缚应激显著降低了妊娠率和平均产仔数,部分原因是着床点数量减少[46]。在暴露于束缚应激的交配雌性小鼠中,发现子宫内膜细胞增殖、血管内皮生长因子表达和微血管密度降低,这可能对束缚应激对子宫环境产生负面影响的机制提供一些见解[47]。据报道,雌性小鼠的听觉应激对子宫容受性也有不良影响[48]。听觉应激导致焦虑样行为的增加,并与较高的再吸收胚胎率和减少产仔数有关。这些结果表明,不同类型的应激输入会对子宫容受性产生负面影响。
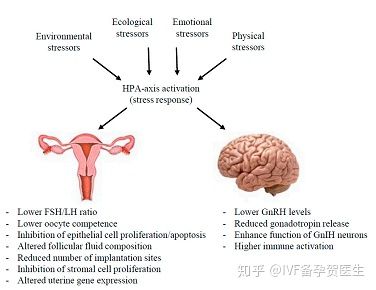
子宫内膜可能通过建立一个不适的、不易察觉的子宫环境而对胚胎附着不利[50]。地塞米松还可以阻止雌激素诱导的小鼠子宫生长和增殖[51]。地塞米松治疗独特地调节小鼠子宫和人类子宫细胞系中基因的表达,其功能与信号传导、胚胎发育、细胞生长和增殖[52–C54]上皮细胞增殖有关小鼠的生长和增殖[51]。地塞米松治疗独特地调节小鼠子宫和人类子宫细胞系中基因的表达,其功能与信号传导、胚胎发育、细胞生长和增殖[52–C54]上皮细胞在植入前的增殖对建立一个可接受的子宫至关重要。在小鼠子宫内,地塞米松阻断雌激素介导的胰岛素样生长因子-1(Igf-1)的诱导,Igf-1是刺激上皮细胞增殖的关键生长因子[55–C57]。植入后,子宫基质增生并分化为分泌性蜕膜细胞。体外蜕膜的人子宫内膜基质细胞显示出明显的GR和MR转录网络,表明通过释放皮质醇和醛固酮的应激信号可能通过独立机制影响子宫生理[58]。
胎盘与分娩
在妊娠的中晚期,人胎盘合胞滋养层分泌大量的CRH,峰值出现在分娩时[59]。因此,孕妇的CRH浓度是非孕妇的1000到10000倍[60]。尽管大多数CRH以非活性形式与CRH结合蛋白(CRH-BP)结合,但妊娠晚期CRH的激增并不伴随着CRH-BP水平的协同升高,从而导致循环中活性CRH的浓度升高[61]。据推测,CRH水平的升高可能是一个“胎盘时钟”,一种机制,负责妊娠的持续时间和在分娩开始时出现前控制表型[60]。CRH受体已在人子宫肌层中被鉴定[62]。CRH对肌层收缩的直接作用涉及不同的CRH受体亚型。R1亚型介导抑制收缩蛋白磷酸化的信号通路,从而促进平滑肌松弛[63]。然而,CRH-R1在分娩期间在子宫上段的表达减少,变得高度收缩[64]。相比之下,CRH-R2在分娩期间子宫上段的表达增加,尽管其功能尚不清楚[65]。在支持收缩表型中,CRH增加收缩相关基因连接蛋白43(Cx43)在子宫平滑肌细胞中的表达〔66〕。CRH还刺激了培养的子宫平滑肌细胞中趋化因子和细胞因子的产生,这些细胞通过诱导内刺激反应和免疫细胞的募集来激活子宫[67,68]。从静止的子宫肌层向可收缩的子宫肌层的转变也是由妊娠末期雌激素水平的升高介导的。通过皮质醇升高的CRH通过增加胎盘合胞滋养层芳香化酶的表达介导雌激素的产生[69]
有趣的是,胎盘产生的CRH能刺激垂体产生ACTH,导致糖皮质激素水平升高。反过来,糖皮质激素被证明可以刺激培养的人类细胞滋养层中胎盘CRH的合成和分泌[70]。这再次激活了一个正反馈回路,可以放大压力诱导的皮质醇水平导致早产的影响。
早产是婴儿死亡率和发病率的主要原因,尽管有大量资源用于降低早产率,但美国人口的患病率在过去25年中并未下降[71]。事实上,《一角硬币的三月》报道说,美国的早产率最近有所上升。尽管早产的病因可能涉及许多因素,但母亲压力已被确定为早产的潜在偶然因素[72]。在一项对9350对美国母亲的研究中,在怀孕前报告的压力事件与早产风险增加4倍有关[73]。丹麦的一项基于人群的研究还描述了怀孕前6个月内发生的应激性生活事件与早产风险增加之间的关联[74]。在一项针对非裔美国妇女的小型研究中,儿童时期的压力与成年时期的压力无关,与早产时间有关[75]。在怀孕期间经历高度心理社会压力的妇女,缩短妊娠期和早产的风险显著增加,即使在考虑了社会人口学、生物物理学、生物医学和行为学等既定风险因素的影响之后[76]。
尽管有几项研究表明压力与早产有关联,但怀孕前或怀孕期间经历的压力并不一定能预测早产。压力与早产之间的联系机制尚不清楚。一些研究表明,这些妇女的HPA活性升高,包括皮质醇和CRH水平升高[77–79]。自然,皮质醇水平在妊娠末期和分娩开始时升高。然而,应激诱导的皮质醇水平可能不适当地刺激导致分娩的信号机制。羊膜上皮细胞凋亡先于胎膜破裂,这是足月和早产的始动因素。用皮质醇体外培养人羊膜上皮细胞通过外源性凋亡途径诱导细胞死亡[80]。皮质醇还通过溶酶体介导的自噬降低羊膜细胞中胶原蛋白和赖氨酸氧化酶(胶原交联酶)的丰度[81 ]。胶原蛋白含量决定了羊膜的拉伸强度,在胎膜早破的妇女中,胶原蛋白含量降低已被证实[82]。糖皮质激素在羊膜细胞中的退行性作用可能导致胎膜早破导致早产。在分娩开始时,羊膜产生的前列腺素E2(PGE2)增加,导致子宫肌层收缩和子宫颈物理完整性的破坏。糖皮质激素处理培养的足月人羊膜细胞显著增强了PGE2的表达,这一点在家畜中也得到了证实[83,84]。一般来说,给予有早产风险的妇女以诱导胎儿肺成熟的合成糖皮质激素不会导致分娩,尽管一些研究报道,在妇女足月后注射糖皮质激素后分娩[85,86]。这些差异可能重新反映了暴露时间的差异,特别是与其他协调劳动的信号的关系。
其他应激反应指标
唾液 -淀粉酶(sAA)是在交感神经-肾髓质系统应激激活时分泌的,被认为是生理和心理应激反应的一种新的生物标志物[87]。研究发现,淀粉酶三分位最高的女性生殖能力显著下降,唾液皮质醇与生殖能力之间没有关联[88]。这项研究的结论是,压力(通过sAA增加来衡量)与受影响妇女的低生育率有关。此外,压力显著降低了生育期内每天受孕的可能性[89]。虽然这些研究肯定没有给出关于因果关系的明确答案,但它们提供了压力可能发挥的独立不利作用的进一步证据。
对胎儿的影响
糖皮质激素在胎儿发育过程中对呼吸系统的功能成熟至关重要[90–92],目前被用作高危早产妇女预防呼吸窘迫综合征的标准护理[93]。产前糖皮质激素治疗的广泛应用,显著提高了早产儿的生存率。虽然糖皮质激素治疗是生存所必需的,但通过应激或外源性治疗增加糖皮质激素暴露可导致后代产生长期影响(图2)[7,94]。鉴于糖皮质激素在胎儿生长发育过程中的重要作用,过量的糖皮质激素可能代表一种信号途径,通过这种途径,母亲向胎儿发出不良环境条件的信号,从而触发后代生长的变化,并永久影响组织和器官功能[94]。在一系列物种中进行的几项研究表明,母亲的压力或产前暴露于高水平的糖皮质激素会降低出生体重。这些后代也会增加心脏代谢疾病、HPA轴紊乱和晚年情感障碍的风险(95)。此外,最近的研究表明,产前糖皮质激素暴露的影响可能会持续几代[96]。
发育障碍风险增加的后代。在荷兰饥荒期间(1944-1945),怀孕晚期或中期遭受母亲饥荒的婴儿比未遭受饥荒的婴儿更轻、更短、更瘦,头围更小[97]。这些后代还增加了其他健康问题的风险,包括更高的冠心病和2型糖尿病发病率,对压力的血压反应增强,认知能力差,以及精神分裂症和抑郁症的风险增加[98]。全基因组分析揭示了在荷兰饥荒母亲所生后代中差异甲基化的几个DNA区域,包括与生长和代谢相关的基因,这可能有助于报告的表型[99]。在另一项研究中,在非洲人群中,胰岛素样生长因子-1在应激反应中的差异甲基化与低出生体重相关[100]。2001年,直接暴露于世贸中心倒塌(怀孕时在场或靠近大楼)和创伤后应激障碍(PTSD)的妇女所生的后代的出生体重和皮质醇浓度低于未暴露于母体PTSD的后代[101102]。怀孕期间遭受自然灾害的影响也与子女的教育结果有关。暴露在飓风、龙卷风和洪水等自然灾害中的儿童在三年级标准化考试中得分较低[103]。1998年1月加拿大魁北克冰暴危机导致300万人断电长达40天的孕妇,其后代的全面智商、语言智商和语言能力低于处于低或中度客观产前母亲压力的儿童[104]。
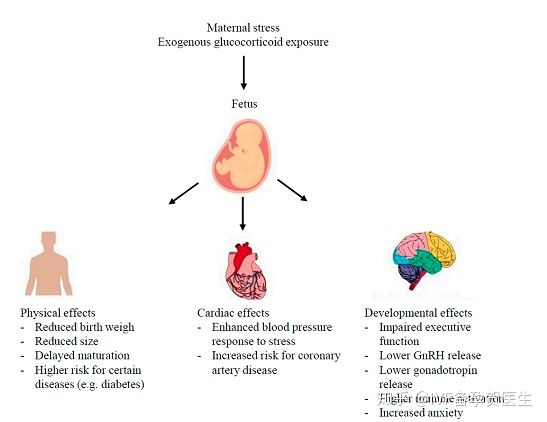
孕期母亲的压力可以在一系列的发展领域影响儿童的结局,包括气质、认知、语言技能和运动功能[106107]。高孕产妇特异性焦虑与儿童负性气质的增加有关(108)。怀孕早期的产妇妊娠特异性焦虑水平的升高也与12个月婴儿发育的Bayle量表(BSID)得分较低(109)独立相关。在妊娠早期暴露于高浓度皮质醇也与产后第一年的发育速度减慢和12个月时BSID的精神发育指数得分降低有关,而孕期晚期母体皮质醇水平升高与第一年的加速发育和12个月时BSID得分较高有关[109]。这些数据表明,妊娠特异性焦虑和母亲皮质醇暴露的时机影响胎儿发育。其他哺乳动物的母亲压力也与适应的胎儿结局有关。例如,妊娠期间的热应激改变了猪的背部脂肪深度,提高了后代生命后期的循环胰岛素水平[110]。在子宫内暴露于热应激也影响了后代的体温调节[111]。无论出生后的环境条件如何,在子宫内热应激期间发育的猪的体温都会升高[11111 2]。本文还研究了胎儿暴露于合成糖皮质激素对儿童产后社会人口学逆境易感性的影响。暴露在产前应激激素和社会人口逆境中的儿童在长期记忆功能的标准化测试中表现出受损,这些结果独立于母亲智力和并发的母亲抑郁[113]。这些发现表明,接触合成应激激素可能会增加对随后逆境的易感性,并对出生后持续6至10年的认知功能产生影响[113]。
应激反应的性别差异
出生时,社会经济地位较低的母亲所生婴儿的胎盘和脐带血,与心理压力、皮质醇失调和恶劣的环境条件有关,表现出较高的免疫激活和延迟成熟的转录特征,说明子宫内对压力的反应会导致分子信号的改变[114–C116]。此外,有证据表明,男性和女性后代对产前压力的反应不同[117]。女性胎盘显示皮质醇浓度的变化,胎盘细胞因子表达,IGF-轴信号,肾上腺功能和生长的变化,而男性胎盘出现糖皮质激素抵抗,因为路径通常响应皮质醇,如细胞因子表达,IGF轴,肾上腺功能和生长未受影响[118]。男性的反应与宫内生长受限、早产或子宫内死亡的风险更大相关,而女性的反应则与适应有关,这些适应导致生长减少以促进生存[118]。
女性胎盘可能有助于更高的糖皮质激素暴露,因为负责皮质醇代谢的11-羟基类固醇脱氢酶(11-HSD1和11-HSD2)的活性在女性胎盘中被发现改变[117119]。此外,GR的亚型在母鼠地塞米松暴露后,在雄性和雌性小鼠的胎盘中差异表达,表现出独特的转录特征[120121]。在小鼠胎盘中的研究已经报道了地塞米松的全基因组转录反应中的性别特异性差异,其中来自雄性后代的胎盘优先表达与感染和免疫反应相关的基因[122]。研究还表明,产前母亲的压力会在新生儿期后对每个性别的结局产生不同的影响[106]。女性胎儿暴露于压力的影响持续到青春期前,如焦虑水平增加,执行功能受损,以及与这些行为相关的神经指标(123)。此外,女性,但不是男性,暴露于孕产妇皮质醇水平升高,在怀孕早期显着扩大扁桃体和增加焦虑水平的童年〔123〕。sAA测量的母亲压力也与女性的消极情绪有关,但与男性后代无关[124]。这些数据表明,早年暴露于环境中会导致胎儿发育过程中出现性二型结局。
结论
虽然基础糖皮质激素水平对于生育和胎儿存活是必需的,但由于急性HPA轴激活或外源性治疗引起的上调可能对生育和胎儿结局产生不利影响。HPA活性升高与下丘脑、垂体和性腺的功能改变有关。此外,压力母亲的后代可以出现异常,包括出生体重减少,焦虑水平较高,HPA轴功能的水平较高,并在发展各种生理疾病的风险增加。
作为应激或外源性糖皮质激素暴露的结果,生殖功能障碍已被记录在HPG轴的多个组织中,并且在这些组织中的一些组织中已经检查了这些机制。然而,目前尚不清楚所记录的表型是源于对靶组织的直接作用还是应激信号的内分泌作用。
此外,其他肾上腺分泌的激素和磁共振信号在生殖系统中的作用尚未明确界定。与这一研究领域相关的其他问题包括试图分离混杂变量,因为压力信号通常与其他类型的疾病相关[125]。研究神经内分泌和HPG轴之间的相互作用,特别是为了确定慢性应激如何改变生殖系统组织中的信号通路,将提供对应激介导的功能障碍的具体机制的洞察。
想提高怀孕成功率的女性,在备孕过程中必须注意压力调节,泰国绝对健康再生医学中心在做备孕调理前会进行HPA轴水平评估,尽量在整个备孕周期介入HPA轴治疗,防止促排周期可移植胚胎数不足或移植失败,助您好孕。


