甲状腺疾病在现代社会发病率较高,每10个备孕女性中,可能就有1个会受到它的烦扰。专家提醒女性患甲状腺疾病要及早治疗,千万别让它影响了你的怀孕计划。
甲状腺对备孕女性造成的影响
由于环境污染、食品问题,人体摄入外源性激素增多,加上生活节奏变快,工作压力增大,使机体常处于应激状态,干扰或损伤甲状腺细胞结构与正常内分泌功能,导致了甲状腺功能异常和自身免疫性甲状腺病等一系列的甲状腺疾患,进而对女性生育力产生不良效应,造成不孕。
甲状腺疾病发病率高,每10个孕妈妈当中,可能就有1个会受到它的烦扰。可以来看一组数据:不孕妇女中轻微甲状腺功能减退的患病率约为5%~15%;伴有排卵功能障碍的不孕患者中,促甲状腺激素(TSH)异常升高者占6.3%;因不孕症初诊检出TSH升高的比例约为4%。
可推测在不孕患者中有相当一部分是甲状腺内分泌功能紊乱或患甲状腺疾病。而且,它对胎儿发育影响巨大。
甲状腺的内分泌状态对女性生殖活动有直接影响。不孕患者中有相当一部分是甲状腺内分泌功能紊乱或患甲状腺疾病,其分泌的甲状腺激素(TH) 参与下丘脑—垂体—卵巢轴对月经周期、卵泡发育和排卵的调节,亦可能对子宫内膜容受性和妊娠结局有直接影响。
再生医学是解决甲状腺问题的最佳选择
那么备孕女性应该如何才能干预不影响胎儿呢?再生医学非药物干预是最佳的选择,以下为纯干货,废话少说直接上内容:
甲状腺调理
- 1、甲状腺作用
- 2、甲状腺调节
- 3、甲状腺功能失调
- 4、甲状腺功能减退后果
- 5、甲状腺功能检测
- 6、甲状腺激素替代疗法
- 7、甲状腺功能支持营养素
- 8、饮食建议
- 9、建议
成千上万的美国人遭受疲劳、体重增加、和认知障碍。很多人相信他们别无选择,只能接受这些似乎和年龄相关的生活质量的下降。
甲状腺机能低下(甲状腺功能减退)经常被忽视或误诊,这可能是这些症状的根本原因。患者和他们的医生经常会忽视甲状腺激素缺乏的一般信号,误将他们当成正常的老化。1
甲状腺功能亢进(甲亢)受折磨的人少于甲状腺功能减退,但是症状具有同样的破坏性。亚临床甲亢,以甲状腺激素(T3,T4)水平正常而促甲状腺激素(TSH)受压制为特征2,与心血管疾病尤其是心律失常3 的发病率增加有关。明显的甲亢损害骨骼健康4,提升血糖水平5,通常会引起焦虑6。
幸运的是,简单的TSH、T3和T4的血液检测可以显示潜在的甲状腺疾病,帮助正确治疗以改善症状。1, 2
本文会讨论甲状腺的功能及调理,甲状腺功能减退和亢进的系统性影响。我们会检查恰当的检测和甲状腺激素水平解读的重要性,提出维持最佳甲状腺激素水平的天然方法。

01、甲状腺作用
甲状腺是蝴蝶状器官,位于颈部喉结下方。由小的液囊组成,甲状腺充满富含碘的蛋白质甲状腺球蛋白和甲状腺激素(T4)和少量的三碘甲状腺氨酸(T3)。
这两种激素的主要功能是调节代谢,通过控制人体将氧气和卡路里转换成能量的比率。实际上,人体每个细胞的代谢率由甲状腺激素调节,尤其是T3。7
在健康个体甲状腺是无法察觉的。明显的甲状腺增大称为甲状腺肿。历史上,甲状腺肿通常由膳食碘缺乏引起。8然而,在盐被碘化的国家,碘缺乏引起的甲状腺肿大很罕见。
02、甲状腺调节
甲状腺T4和T3的生产由下丘脑和垂体调节。为确保甲状腺激素水平,下丘脑监控循环甲状腺激素水平和通过释放促甲状腺激素释放激素(TRH)对低水平作出反应。TRH刺激垂体释放促甲状腺激素(TSH)。9,10当甲状腺激素水平升高时,TSH生产降低,反过来降低新的甲状腺激素的释放。
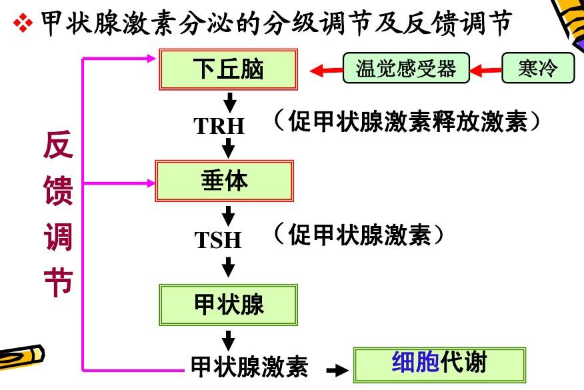
低温也能增加TRH水平。这被认为是一种内在机制帮助我们在寒冷的天气保持温暖。11
在压力和一些疾病如库欣综合征的时候,皮质醇水平升高,降低了TRH水平以及甲状腺激素水平。12,13
甲状腺需要碘和氨基酸酪氨酸生产T4和T3。饮食缺乏碘会限制很多甲状腺生产的T4,导致甲状腺功能减退。14
T3是甲状腺激素的生物活性形式。大多数T3由T4通过依赖硒的辅酶在外围组织转化生成。各种因素包括营养缺乏,药物,和化学毒性都可能干预T4向T3的转化。15
另一种相关的酶将T4转化成T3活性形式的是反三碘甲状腺原氨酸(rT3)。反三碘甲状腺原氨酸(rT3)没有甲状腺激素活性,相反,它阻止细胞的甲状腺激素受体,妨碍常规T3的活动。16
99%的循环甲状腺激素被载体蛋白绑定,使其失去代谢活性。剩余的“游离”甲状腺激素,大多数是T3,绑定和激活甲状腺激素受体,发挥生物活性。17载体蛋白量的微小变化会影响未绑定激素的百分比。口服避孕药,怀孕,和传统雌激素替代疗法都会提高甲状腺载体蛋白水平,从而降低游离甲状腺激素的量。18
03、甲状腺功能失调
甲状腺机能亢进甲状腺机能亢进,是指甲状腺生产了太多的甲状腺激素,会显著加快人体的代谢。甲状腺机能亢进的典型症状包括体重突然减轻,心跳加速,出汗,神经质或易怒。甲状腺功能亢进影响大约人口的1%。19
极端甲状腺机能亢进,或甲状腺毒症,达到顶点称为“甲状腺风暴”。20在这种临床急症,患者心率和血压升高,极端疲劳和高烧。甲状腺风暴大幅增加患者中风和心脏病发作的风险,对高达50%的患者都是致命的,即使有最好的医疗。21
甲状腺机能亢进:你必须知道的
甲状腺机能亢进通常由格雷夫斯病引起,以心跳加速,出汗,神经质,震颤,肌无力,睡眠困难,食欲增加和突然体重增加等症状为特征。22受累者也可能经历甲状腺风暴-一种潜在的致命临床急症。23
格雷夫斯病的治疗24
· 抗甲状腺药物,如甲硫咪唑或丙基硫氧嘧啶,抑制T3生产
· 放射性碘,摧毁过于活跃的甲状腺
· 手术切除甲状腺(甲状腺切除术)
· β-阻断剂,可以控制和甲状腺机能亢进相关的高血压和心率增加
甲状腺机能亢进的营养支持
· 甲状腺活动增加提高了左旋肉碱从尿液的流失。患有甲状腺机能亢进的个体因此可能需要补充左旋肉碱。25
· 左旋肉碱补充剂帮助预防或逆转肌无力和个体的其他甲状腺机能亢进症状。临床试验表明每天2000-4000毫克左旋肉碱对甲状腺机能亢进个体有益。26
· 西番莲(Passiflora incarnata )和缬草(Valeriana officinalis)是植物性治疗药物,对神经系统起镇静作用27,28,因此能帮助控制甲状腺功能亢进的症状。

甲状腺功能减退是指甲状腺没有制造足够的甲状腺激素,以新陈代谢率降低为特征。甲状腺机能减退的主要症状是疲劳,虚弱,对冷的敏感性增加,便秘,原因不明的体重增加,皮肤干燥,脱发或头发粗糙干燥,肌肉痉挛和抑郁。但是,大多数症状需要数年时间发展。新陈代谢越慢,体征和症状越明显。如果甲状腺机能减退得不到及时治疗,体征和症状会变得严重,如甲状腺肿,思维过程变慢,或痴呆。29
亚临床甲状腺功能减退,通常是一种诊断不足的甲状腺疾病,表现为TSH升高,T4和T3水平正常。30亚临床甲状腺功能减退的个体发展成临床甲减的风险很大。312010年8月的研究报告水8.3%的女性患亚临床甲状腺功能减退,而之前没有甲状腺疾病历史。322005年美国家庭医生的一篇文章估计大约20%的超过60岁的女性表现为亚临床甲状腺功能减退。33
有证据表明,标准的血液TSH测试参考范围可能会引起很多甲状腺功能减退病例漏诊。大多数医生接受TSH的参考范围是0.45-4.5µIU/mL,表明正常的甲状腺功能。实际上,虽然,TSH超过2.0可能表明低于最佳甲状腺激素水平。34
根据《柳叶刀的一篇报道》,各种TSH在正常范围内的水平和不良的健康结果相关。31
· TSH大于2.0:增加甲状腺功能减退20年风险和甲状腺自身免疫性疾病风险
· TSH在2.0和4.0之间:应对T4治疗,高胆固醇血症和胆固醇水平下降
· TSH大于4.0:心脏病风险增大
这种过于宽泛的TSH的正常范围导致另外一个单独的问题。已经诊断和治疗甲状腺功能减退的患者通常不使用正确剂量的甲状腺激素替代。2010年11月的研究报道大约37%的治疗甲状腺功能减退的患者没有使用正确的计量,一半太多而另一半太少。35
04、甲状腺功能减退的后果
胃肠道问题甲状腺功能减退是便秘的常见原因。甲状腺功能减退引起的便秘会导致肠道运动能力减弱。在某些情况下,这会导致肠梗阻或异常的结肠扩大。36甲状腺功能减退也和食管的运动性减退相关,会引起吞咽困难,胃灼热,消化不良,恶心或呕吐。腹部不适,肠胃气胀和肿胀发生在那些小肠细菌生长二级的消化不良。31
抑郁和精神疾病惊恐障碍,抑郁和认知变化往往和甲状腺疾病相关。37甲状腺功能减退通常被误诊为抑郁症。38公布在2002年的研究表明甲状腺功能对双相患者尤其重要:“我们的结果表明大约3/4的双相患者有甲状腺疾病史,可能是次优的抗抑郁药的反应。”39
认知减退甲状腺功能低下患者会遭受思维迟缓,信息处理延迟,很难记起名字等。40亚临床甲状腺功能减退患者表现出工作记忆降低。41感觉和认知过程速度降低。42评估甲状腺激素和TSH可以帮助避免误诊和感到沮丧。43
心血管疾病甲状腺功能减退和亚临床甲状腺功能减退和血胆固醇水平增加,血压升高,以及心血管疾病风险增加相关。44是那些临床甲状腺功能减退的患者发生心血管疾病的风险几乎是正常的甲状腺功能的人的3.4倍。45
高血压高血压在甲状腺功能减退患者中较为常见。在1983年的一项研究,14.8%的甲状腺功能减退患者有高血压,而甲状腺功能正常组只有5.5%。46“甲状腺功能减退被认为是继发性高血压的一个原因。以前的研究…表明血压升高,外周血管阻力增高和低心输出量被认为甲状腺功能减退和舒张期高血压可能相关”47
高胆固醇和动脉粥样硬化“临床甲减以高胆固醇血症和明显的低密度脂蛋白(LDL)载脂蛋白B增加为特点.”48这些变化加剧动脉粥样硬化,会引起冠状动脉疾病。43心脏病风险增加和TSH增加成比例。即使是亚临床甲状腺功能减退。49由自身免疫性疾病引起的甲状腺功能减退和血管硬化相关。50甲状腺激素替代疗法可以通过抑制斑块的发展减缓冠心病的发展。51,52
同型半胱氨酸使用甲状腺激素替代疗法治疗甲状腺功能减退患者可能降低同型半胱氨酸水平,是心血管疾病的一个独立的风险因素:“同型半胱氨酸和游离甲状腺激素的强大的反比关系证实了甲状腺激素对同型半胱氨酸代谢的影响。”53
C-反应蛋白增高临床和亚临床甲状腺功能减退都和弱炎症反应水平升高相关,通过C反应蛋白升高显示(CRP).2003年的临床研究发现CRP值随着甲状腺功能减退的发展升高,表明它可能是甲状腺功能减退患者冠心病发展的附加风险因素。54
代谢综合征对超过1500位受试者的研究,研究者发现代谢综合征患者统计的。TSH水平(意味着甲状腺激素生产降低)显著高于健康对照组。亚临床甲状腺功能减退也和甘油三酯水平升高和血压升高相关。TSH的轻微升高可能会使人们有更高的代谢综合征风险。55
生殖系统问题在女性,甲状腺功能减退和月经失调及不孕相关。56适当的治疗可以恢复正常的月经周期和提高生育能力。57
疲劳和虚弱甲状腺功能减退的显著及常见症状,如怕冷,体重增加,感觉异常(皮肤的刺痛或怕性感)和痉挛,相比年轻患者,老年患者的症状通常会不存在,疲劳和虚弱是甲状腺功能减退患者的常见症状。58
05、测试甲状腺功能
促甲状腺激素(TSH)TSH 水平是筛查甲状腺功能障碍最常见的检测。在过去数十年使用TSH测量的诊断策略已经改变,是化验敏感性提高的结果。现在认为TSH测量比T4在检测甲状腺功能减退和亢进方面更敏感。59因此,一些国家现在提倡TSH最为诊断患者甲状腺功能障碍的首要策略。60
2008年很多实验室采用TSH的参考范围值0.45- 4.50μIU/mL,由内分泌学会和美国医学协会推荐。虽然这个范围比之前的0.45-5.5µIU/mL有改进,但很多临床医生还是认为太宽泛。59,60,61
美国内分泌医师协会现在推荐的上限是3.0µIU/mL。61美国国家临床生物化学学院诊断甲状腺疾病的指导方针指出“超过95%的正常个体TSH水平低于2.5µIU/mL。” 62这个方针表明TSH 的上限应该被缩小为2.5µIU/mL。63
另一方面,目前的研究还表明TSH水平低于正常范围可能代表甲状腺激素过量,在老年患者,可能和由于心血管疾病引起的死亡风险增加相关。64,65
Life Extension建议最佳的TSH水平是1.0 到2.0µIU/mL之间,因为一些研究指出TSH高于2.0可能和不利的心血管风险因素相关。26此外,TSH在1.0到 2.0µIU/mL之间,后续的甲状腺功能异常发病率最低。66
然而,尽管单单衡量TSH是一种有用筛查甲状腺功能的工具,Life Extension提倡额外的测试,包括游离T3和T3水平,提供更完整的甲状腺评估。
注意:TSH值随一天的时间,感染和其他因素波动。2007年发表在内科医学档案的调查,超过50%的患者,不正常的TSH 水平在稍后的日期重复测试后会自发的转变为正产值。67考虑诊断的时候不能单次测量TSH。
基础体温在过去评估甲状腺状体的另一种广泛使用的方法,在精确的甲状腺功能血液测试发展以前,就是基础体温测试。当病人彻底休息,醒来后未开始进行任何活动时立即测量体温。正常基础体温是97.6-98.2ºF,一些替代疗法从业者认为连续5天的体温读数低于97.6ºF是甲状腺功能功能减退的体征。一项研究表明颈椎病患者的基础体温和甲状腺功能减退存在显著关系。研究的作者总结,基础体温“似乎是一种敏感的筛查检测,和实验室分析相结合,在颈椎创伤后的甲状腺功能减退”68但是基础体温变化有很多原因,应该采用甲状腺血液生化测试更精准的评估甲状腺功能。
T4和T3检测甲状腺激素可以测试他们的游离和蛋白结合形式。检测蛋白结合的形式和游离T4和T3的形式通常称为各自的总T4或T3;未结合的形式称为游离T4和T3。这些测试给出的信息是关于身体如何制造,激活和对甲状腺激素的反应。在亚临床甲状腺功能减退,TSH会升高而甲状腺激素水平仍在正常参考范围。
反向T3某些人T4和T3激素水平看似正常,但仍然显示甲状腺功能减退的典型症状。这可能是由于反向T3 (rT3)的过度生产。rT3是不活跃的,可能会干扰体内T3的作用。压力和极限运动可能会降低甲状腺功能,通过抑制TSH、T3的生产以及提高rT3水平。69,70
自身免疫抗体当评估甲状腺时,考虑美国常见的临床甲减的原因是自身免疫性疾病桥本氏甲状腺炎也很重要。71在这种情况下,身体会产生甲状腺抗体损坏甲状腺。桥本氏甲状腺炎诊断可以通过标准甲状腺测试和抗甲状腺球蛋白抗体(AgAb)和甲状腺过氧化物酶抗体(TPOAb)存在的测试。乳糜泻或面筋敏感的人发展自身免疫性甲状腺疾病的风险增高,应该及时评估。72
甲状腺抗体升高通常和慢性荨麻疹有关,也称为荨麻疹。研究报道,多达57.4%的荨麻疹患者存在抗甲状腺抗体。73,742010年8月的论文表明T4治疗改善荨麻疹的瘙痒,但是不建议T4治疗,除非患者是甲状腺功能减退。75
下丘脑垂体轴(HPA)甲状腺,肾上腺和性激素之间有很亲密的关系。76如果怀疑甲状腺功能减退,建议同时对肾上腺和性激素进行评估。
额外的测试有时活体组织切片或酶的研究呗要求用于建立甲状腺功能障碍的明确诊断。体检发现的甲状腺异常情况要通过超声或闪烁扫描术进一步评估。
甲状腺功能减退,你必须知道的
· 女性发生甲状腺疾病的频率大约是男性的5倍。大约20%超过60岁的女性有亚临床甲状腺功能减退。77
· 如果不治疗,慢性甲状腺功能减退会导致粘液水肿性昏迷,一种罕见的,威胁生命的疾病。当慢性甲状腺功能减退恶化后,会发生精神障碍,昏睡,心血管性虚脱,和昏迷。78
· 一种自身免疫性疾病称为桥本氏甲状腺炎是美国甲状腺功能低下最常见的原因。身体的免疫系统错误的攻击甲状腺组织损害制造甲状腺激素的能力。79桥本氏甲状腺炎引发的甲状腺功能低下可以通过甲状腺激素替代剂治疗。
· 桥本氏疾病通常会导致甲状腺功能减退,但也可能引发甲状腺机能亢进症状。80
· 甲状腺机能亢进通常由格雷夫斯病引起,会产生抗体绑定甲状腺的TSH受体,刺激甲状腺激素过度生产。20
· 区分桥本氏甲状腺炎和格雷夫斯病可能已没有以前认为的那样重要。在2009年研究者写道,“桥本氏和格雷夫斯病是一种基本相似的自身免疫过程的不同表达,临床表现反映了个体患者自身免疫反应的范围”81这两种疾病可以重叠同时或逐一造成甲状腺刺激和破坏。82一些临床医生认为这两种疾病是同一疾病的不同表现。83大约4%的格雷夫斯病患者在儿童时期就表现出桥本氏甲状腺炎的一些症状。84
· 孕妇尤其会有甲状腺功能减退的风险。在怀孕期间,甲状腺比不怀孕时产生更多的甲状腺激素,85甲状腺也可能稍微增大。
· 怀孕期间不受控制的甲状腺功能障碍可能导致早产,智力缺陷和产后出血。86在孕期和医生密切配合检测甲状腺功能是很重要的。
· T诊断和监控甲状腺功能减退的测试包括:促甲状腺激素(TSH),总T4,总T3,游离T4(fT4),游离T3(fT3),反向T3(rT3),甲状腺过氧化物酶抗体(TPOAb),甲状腺球蛋白抗体(TgAb)。
06、甲状腺激素疗法
甲状腺激素水平低下的最常见疗法包括甲状腺激素提到疗法。甲状腺激素替代的目标是缓解症状,并提供足够的甲状腺激素降低升高的TSH水平至正常范围内。87
传统治疗总是开始于合成T4(左旋甲状腺素)制剂如Synthroid或Levoxyl。开始时一般使用低剂量因为快速增加甲状腺激素可能导致心肌损害。88
有时尽管使用T4治疗,甲状腺功能减退症状依然持续。在2001年的一项研究,T4治疗并不比安慰剂组更有效改善甲状腺功能低下患者认知功能和心理健康症状,尽管游离T3水平有改善。892010年12月的一项研究对比了单独使用T4 治疗,甲状腺功能低下患者的T3和T4水平和健康人的水平,报道T4补充剂单独不能提高T3到健康人的相同水平。90后面你会读到,缺乏营养物质如硒使人体不能将T4转化成具有生物活性的T3。
在动物研究中,给切除甲状腺的老鼠单独服用T4。研究者发现没有一个剂量可以恢复TSH,T4和T3在血液,组织和器官的正常浓度。91第二年相同的作者报道了T4和T3联合能够使血液和组织的激素水平正常化.92其他的研究没有能够证明联合治疗的益处,虽然结果确实表明一小部分甲状腺功能减退患者受益于T4,T3联合治疗。93,94
一种联合选择是称为Thyrolar的药物,它联合了合成T3和T4,以固定的1:4的比例。但是,在给老年人使用T3时应谨慎,因为T3过量会引起这类人群的严重心脏意外事件。95
另一种T3药物选择是Cytomel,是T3的一种合成形式。可以和T4 联合使用。
冻干甲状腺。Armour thyroid, Nature-throid, 和Westhroid是处方药物,含有粉状的猪甲状腺。天然甲状腺提取物自从1892年开始使用,在1939年被FDA批准。Armour thyroid和大多数其他天然腺制剂是标准化制造并被美国药典批准。
一些临床医生倾向于使用Armour thyroid,因为它可以对单独使用左旋甲状腺素无效的患者有效。甲状腺功能减退的患者在情绪和大脑功能表现出更大的改善,如果他们接受Armour thyroid治疗而不是Synthroid。96支持天然激素的一个论点是这些制剂中其他天然存在的激素和化学物质可以缓冲和提高活性激素的效果。87,92
最终,对甲状腺激素水平低下没有一种单一的正确的方法。相反,最好的选择可能是定期通过血液测试监测甲状腺水平,系统的尝试各种方法确定症状的最佳解决方法。有些人可能更喜欢从冻干甲状腺开始,而其他人可能更喜欢以T4补充剂开始,然后转向T3-T4的联合治疗,如果他们觉得单独T4治疗没有改善。
甲状腺激素药物的吸收。咖啡,97铝制酸剂,98硫酸亚铁(铁),99碳酸钙,100,大豆101,可能还有西柚汁102能够降低甲状腺激素制剂的吸收。大多数医生只是简单的建议患者服用甲状腺激素,避免任何食物或药物。
虽然大多数人在早上服用甲状腺激素,2010年12月的论文表明在睡前服用甲状腺药物更有效。103
07、支持甲状腺功能的营养素
碘人体需要碘制造甲状腺激素。20世纪90年代末,2/3的欧洲国家仍受碘缺乏影响。1042007年世界卫生组织估计超过30%的世界人口(20亿人)碘摄入不足,测量尿碘排泄低于100 µg/L。105碘盐被证明能有效预防碘缺乏。在美国莫顿盐公司在1924年开始销售碘盐。106
胎儿甲状腺功能减退,先天性甲状腺功能低下或先天性碘缺乏综合征,通常是碘缺乏引起的。在工业化国家发病率约为4500个安全出生婴儿中发生1例。然而,在碘缺乏地区先天性碘缺乏综合征的发病率会提高至20个安全出生婴儿中发生1例。107因此,碘缺乏仍是智力低下的主要原因。108
孕期T4生产加倍,导致每日碘需求增加。109缺碘孕妇不能生产生长中的婴儿所必需的恰当神经系统发展的甲状腺激素,导致出生婴儿有认知缺陷和学习延迟的高风险。甚至中轻微碘缺乏孕妇也会降低婴儿的智商8-16分。110, 111
避免碘盐或坚持低盐饮食的人都可能碘缺乏。112素食者也容易碘缺乏,尤其是吃的食物生长在低碘的土壤。113不食海洋蔬菜的素食者,也容易碘缺乏。114
低碘和高碘饮食都和甲状腺功能减退相关。有支持性研究表明低和高尿碘排泄都和甲状腺功能减退相关。115高碘摄入还增加了桥本氏甲状腺炎的风险。116
碘或碘含量高高的食物,如海带,被认为对治疗甲状腺功能减退有用,但这可能只适用于碘缺乏的人。113,114成人碘摄入的上限水平是1.1毫克每天。但是,碘摄入超过这个量一般也是耐受良好的。117
补充碘所需的数量根据个体变化很大,基于先前所列的因素。在补充碘时进行甲状腺功能检测很重要,因为低碘和高碘摄入都会导致甲状腺功能障碍。
硒除了碘,硒可能是接下来影响甲状腺功能的最重要的矿物质。甲状腺含有比任何其他器官更多的硒。118硒是将碘分子从T4移除并转化成T3的酶 的必需成分;没有硒就无法激活甲状腺激素。当病人患有各种形式的甲状腺疾病时检测硒水平,发现低于健康人群。119一些研究者表明硒补充会提高T4向T3的转化。120硒还对保护甲状腺本身起重要作用。甲状腺细胞产生过氧化氢,利用它制造甲状腺激素。硒保护甲状腺免受这些反应造成的氧化损伤。没有充足的硒,高碘水平会导致甲状腺细胞的损害。121,122
生活在土壤硒含量低的地区的人更容易患桥本氏病。123这可能是因为硒缺乏使谷胱甘肽过氧化酶不那么有效。124因此治疗桥本氏病建议使用硒补充剂。125
在2002年发表的安慰剂对照研究中,德国研究者在一项实验报道了每天给桥本氏病和高水平甲状腺过氧化酶抗体的患者服用200微克的亚硒酸钠。三个月后,服用硒的患者的甲状腺过氧化酶抗体水平降低了66.4%,相比他们治疗前的水平,硒治疗的患者中有9个抗体水平恢复正常。126奥地利的研究者在2008年报道他们不能复制早期研究的结果,当他们不限制那些搞甲状腺过氧化酶抗体水平
硒缺乏在乳糜泻也很普遍,这可能是乳糜泻增加了甲状腺问题的频率。128
在严重或持续感染,血液的硒,T4,T3和TSH水平降低,T4向T3的转化变慢,诱发甲状腺功能减退。129因为调节这种转化的酶需要硒,因此假定补充额外的硒可能会防止在疾病中降低T3。补充额外的硒可以降低感染的死亡率,但无法使甲状腺激素水平正常化。130似乎生病时T3的抑制是由细胞因子介导的,尤其是白细胞介素-6 (IL-6)。131可能是由感染产生的IL-6和其他细胞因子,限制了硒酶的生产和干扰了激素的生产。
锌
锌对低T3水平的患者有帮助,可以促进T4向T3的转化。在动物研究中,锌缺乏降低了T3和游离T4的浓度大约30%。总T4水平不受锌缺乏影响。132在一组患者中,低游离T3和正常T4水平,rT3升高,轻度至中度锌缺乏,口服锌补充剂12个月,血清游离T3和总T3水平正常,降低了rT3水平,TSH水平正常化。133
另一方面,像碘一样,过多的锌可能会抑制甲状腺功能。134非常高剂量的锌会干扰铜的吸收导致严重的潜在的致命铜缺乏。135,136,137因此建议补充锌是服用铜。
铁。铁缺乏阻碍甲状腺激素的生产,降低了甲状腺过氧化酶的活性。在一项研究,15.7%的有亚临床甲状腺功能减退的女性显示铁缺乏,相比对照组,只有9.8%。138缺铁性贫血降低,补充铁改善,碘补充剂的有效性。139治疗铁缺乏甲状腺功能减退患者,使用左旋甲状腺素(T4)和铁改善了他们的缺铁性贫血,相比单独使用铁治疗。140
铜2010年8月的一项研究显示,铜对正常大脑发展很重要,铜缺乏使下丘脑不能有效调节甲状腺激素。铜缺乏孕鼠生的婴鼠T3的生产比健康母亲生的减少了48%。141
维生素E维生素E降低了甲状腺功能减退引起的氧化应激压力。在一项动物研究,维生素E表明保护动物免受氧化增加和甲状腺细胞损害。142在另一项研究,维生素E降低了诱发型甲状腺功能减退动物的甲状腺细胞的复制数量。143
维生素D缺乏维生素D会增加自身免疫性甲状腺疾病的风险。当调整年龄,甲状腺抗体的存在与维生素D水平呈负相关,在一组642位参与者(244位男性和398位女性)的研究,在印度新德里。144此外,其他证据表明维生素D缺乏在甲状腺癌或甲状腺结节患者中更普遍,相对普通人群。145考虑到充足维生素D的很多益处,如果需要的时候补充是很有意义的。
维生素B12甲状腺功能减退患者通常B12缺乏。2008年的一篇论文,巴基斯坦医生报告说,116位甲状腺功能减退患者测试了维生素B12水平,大约40%是缺乏的。146还不清楚B12缺乏和甲状腺功能降低之间的关系,也不清楚补充B12是否会改善甲状腺功能。147但是,既然低B12水平会引起神经损伤,所有甲状腺功能减退患者都应该被测试。
DHEA和孕烯醇酮日本研究者报道DHEA,DHEA-硫酸盐和孕烯醇酮-硫酸盐的浓度,在甲状腺功能低下患者中显著降低,相比于年龄和性别匹配的健康控制组。148
姜黄(Curcuma longa)提取物在2002年的一项老鼠研究,发现姜黄提取物治疗降低了化学诱导甲状腺功能减退的影响,根据甲状腺重量,T4,T3和胆固醇水平。149对老鼠的类似研究结果,使用维生素E,姜黄素,姜黄的一个成分,表明治疗预防了基础体温的下降,保护了肝脏。150
红景天考虑到压力会影响甲状腺状态,对一些甲状腺功能减退个体考虑使用草药如红景天可能有益。151,152适应原药草支持肾上腺,能够提高人体对压力的反应。153
08、饮食建议
一些食物含有致甲状腺肿物质,会降低碘的利用。这些食物包括菜籽油,芸苔属蔬菜(如卷心菜,154球芽甘蓝,155木薯156和粟)。这些食物中致甲状腺肿的实际含量相对较低,但是,烹饪会显著减少这些致甲状腺肿物质对甲状腺功能的影响。158
研究表明关于大豆对甲状腺的影响是一些冲突的信息。大豆的异黄酮分子的确会抑制甲状腺激素合成的酶,159,160但是在其他碘摄入充足的健康个体中并没有导致甲状腺功能不良。161,162,163
对于那些甲状腺功能减退的人,生的致甲状腺肿的食物和没有经过发酵和/或食物处理的大豆食物,必须有节制的使用,如果有症状出现必须停止。
09、总结建议
甲状腺激素补充:如果必须补充激素,请和绝对健康再生医学中心有经验的医生一起找到最适合你的激素补充剂。以下建议可能会支持甲状腺激素生产。
· 碘:最高1150 mcg每天。摄入超过这个量一般会耐受良好。正确的剂量应该通过甲状腺功能测试,由健康医师确定
· 硒:200 – 400 mcg 每天
· 锌:30 – 80 mg 每天
· 铜:1 – 2 mg 每天
· 姜黄色素(高吸收的 BCM-95®:400 – 800 mg 每天
· 天然维生素E:400 IU α-生育酚和200 mgγ-生育酚
· 维生素C:1000 – 2000 mg 每天
· 铁:检查是否缺乏,如果低就纠正
· 维生素B12 (甲基钴胺素):1000 – 2000 mcg 每天
· DHEA:正确剂量需根据血液测试和医生的建议。典型的剂量范围是15-75 mg每天,在早上服用。绝对健康再生医学中心专家建议在开始DHEA替代疗法后进行3-6周的DHEA血清测试以调整个体最佳剂量。
· 孕烯醇酮:检查是否缺乏,如果低就纠正。典型剂量是50-100 mg每天。当补充孕烯醇酮时建议进行完整的激素检测。因为它可能影响其他激素的水平,如孕酮,雌激素,睾酮和/或DHEA.
· 红景天:标准提取物 250 – 500 mg 每天
· L-酪氨酸:500 – 1000 mg 每天
此外,以下血液测试可能有帮助:
· 甲状腺生化检测(TSH、T4、游离T4、游离T3)
· 反向T3
· 甲状腺抗体生化检测
· 女性综合激素生化加测/男性综合激素生化检测/女性生化检测/男性生化检测
· 维生素D、25-羟基
参考文献:暂不提供


